Перша стадія інфаркту кишечника – ішемічна – зазвичай триває не більше шести годин. У цей період пацієнта турбують сильні болі в животі, спочатку переймоподібні, потім постійні. Локалізація болю залежить від того, який відділ кишечника вражений: при ішемії тонкої кишки турбує біль в околопупочной області, висхідній і сліпої кишки – в правій половині живота, поперечно-ободової і низхідній – в лівій половині.
Біль дуже сильна, проте не відповідає отриманим при огляді пацієнта об’єктивними даними. При пальпації живіт м’який, малоболезненний.
Для інфаркту кишечника характерно гостре поява больового синдрому, однак можливо і поступове, іноді двоетапне початок захворювання. Крім болю в животі, хворий може скаржитися на нудоту, блювоту, діарею.
Аускультація живота в початковій стадії виявляє підвищену перистальтику, яка поступово слабшає протягом кількох годин.
У стадіях інфаркту та перитоніту стан хворого прогресивно погіршується. Шкірні покриви бліді, сухі.
Біль поступово слабшає, а при повному некрозі стінки кишечника повністю зникає, що є поганим прогностичним ознакою. Мова сухий, з нальотом.
Живіт роздутий, але оскільки для інфаркту кишечника характерно пізню появу симптомів подразнення очеревини, живіт довгий час залишається м’яким.
Патогномонічен симптом Кадьяна-Мондора: при пальпації в черевній порожнині визначається циліндричний щільно-еластичне утворення, малосмещаемое і хворобливе – набряклий ділянку кишки і брижі.
При аускультації черевної порожнини ділянки тимпаніту (дзвінкого звуку над перераздутіе петлями кишечника) чергуються з ділянками притуплення звуку (над некротизованими петлями).
Випіт в черевній порожнині (асцит) може формуватися вже через кілька годин від початку захворювання.
Якщо захворювання прогресує, явища інтоксикації і зневоднення наростають, хворий стає байдужим, апатичним. Навіть якщо почати надання допомоги пацієнту на цій стадії, стан може прогресивно погіршуватися, настає кома, починаються судоми. На цій стадії захворювання смертність становить майже 100%.
Мета лікування інфаркту кишечника – усунення всіх патогенетичних ланок цього захворювання. Один з основоположних принципів терапії тромбозу мезентеріальних судин – ранній початок фібринолізу. Однак початок патогенетичного лікування на догоспітальному етапі можливо тільки теоретично, бо цей діагноз практично ніколи не ставиться до госпіталізації пацієнта.
Відразу після госпіталізації починають корекцію патології, яка привела до розвитку інфаркту кишечника, одночасно з інфузійної терапією. Інфузія кристалоїдних і колоїдних розчинів покликана відшкодувати відсутній обсяг циркулюючої крові, відновити перфузію ішемізованих ділянок кишки.
Консервативна терапія виправдана тільки при відсутності у пацієнта ознак перитоніту. Найбільша ефективність досягається при терапії, розпочатої в перші два-три години від появи симптоматики. Чим довше буде тривати етап консервативного лікування, тим менше шансів на успішний результат, тому етап нехірургічній терапії повинен бути максимально коротким.
При інфаркті кишечника радикальними вважаються лише оперативні втручання на судинному руслі (при наявності показань – в поєднанні з резекцією кишечника). Ізольована резекція некротизованої кишкової петлі без видалення тромбу з посудини не усуває основний патогенетичний механізм виникнення інфаркту кишечника, а значить – не призводить до поліпшення стану пацієнта.
Якщо була проведена велика резекція кишечника, в післяопераційному періоді пацієнту може знадобитися консультація гастроентеролога для визначення тактики ентерального і парентерального харчування. Іноді такі пацієнти вимагають довічного часткового або повного парентерального харчування за допомогою внутрішньовенного введення вуглеводів, білкових і жирових фракцій.
Прогноз при інфаркті кишечника несприятливий, так як це захворювання рідко вчасно діагностується, а на пізніх стадіях оперативне лікування часто буває неефективним. Профілактика інфаркту кишечника полягає в своєчасному лікуванні призводять до нього захворювань (аортальні і мітральні пороки серця, аритмії, атеросклероз, тромбофилии).
місцеві прояви
- Болі в животі. Відчуття зазвичай зачіпають нижню частину живота, але при цьому не мають чіткої точки додатку. На початкових етапах розвитку захворювання болю мають нападоподібний характер, потім стають постійними. На пізніх стадіях болю можуть стихати, що свідчить про повне відмирання стінки кишечника. Зниження інтенсивності болю є несприятливим прогностичним ознакою для пацієнта.
 Зміна характеру стільця. Калові маси стають рідкими, водянистими або кашкоподібними. У деяких пацієнтів в стільці визначається кров.
Зміна характеру стільця. Калові маси стають рідкими, водянистими або кашкоподібними. У деяких пацієнтів в стільці визначається кров.- Нудота і блювання. При інфаркті кишечника характерна багаторазова блювота, що не приносить полегшення.
- Здуття живота. На тлі некрозу порушується активність перистальтики, в кишечнику накопичуються гази, і у хворого може виникнути метеоризм.
- Симптом Кадьяна-Мондора. При тому, що промацує живота пацієнта в області кишечника визначається щільне утворення циліндричної форми. Це ділянка кишки, в якому розвинувся некроз. Освіта спаяно з прилеглими тканинами, не зміщується, при натисканні пацієнт відчуває різке посилення болю.
загальні прояви
- холодний піт;
- сухість у роті, поява нальоту на мові;
- блідість шкіри і слизових;
- зниження артеріального тиску і тахікардія;
- аритмія;
- особлива поза хворого – пацієнт лягає на бік, притягує ноги до живота, щоб зменшити вираженість болю;
- апатичність, загальмованість;
- на пізніх стадіях – судоми, можлива повна втрата свідомості аж до коми.
Лікування інфаркту кишечника включає як консервативні, так і оперативні заходи. Без хірургічного втручання вилікувати патологію практично неможливо. Ізольоване консервативне лікування можливо тільки на ранніх стадіях розвитку захворювання (в перші 2-3 години).
Медикаментозне лікування пацієнта складається з декількох компонентів, які переслідують різні цілі:
- Етіотропна терапія. Пацієнту призначається лікування, спрямоване на причину виникнення інфаркту. Проводиться корекція порушень з боку серця і судин – призначаються кардіопротектори, гіпотонічні кошти, препарати, що регулюють ритм серцевих скорочень. Конкретний вибір ліків залежить від захворювання, що спровокував інфаркт кишечника, і тяжкості його перебігу.
- Патогенетичне лікування. Велике значення в усуненні інфаркту кишечника відіграє тромболітична терапія, яка спрямована на руйнування тромбу і відновлення кровообігу. Для запобігання повторного утворення згустків крові вводяться антиагреганти і антикоагулянти (гепарин, препарати ацетилсаліцилової кислоти).
- Симптоматична терапія. Симптоматичне лікування спрямоване на усунення метаболічних порушень, що виникають на тлі інфаркту кишечника. Пацієнту проводиться масивна інфузійна терапія, спрямована на запобігання шокових станів. Призначаються кардіопротекторні кошти, які відновлюють скоротливу активність серця і збільшують швидкість циркуляції. Для усунення м’язового напруги стінки судини при неокклюзіонной формі інфаркту використовуються спазмолітичні препарати.
Інфаркт кишечника може розвиватися за чотирма принципами, для кожного з яких характерні своєрідні ознаки.
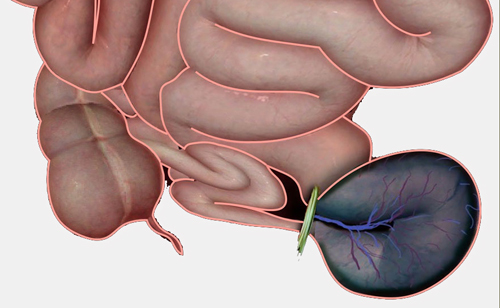
При гострому стані пацієнта симптоми інфаркту кишечника проявляються наступним чином:
- Різкі і нестерпні болі в животі, що нагадують період сутичок і набувають постійний характер. Пацієнт скаржиться на біль в області пупка і верхній частині живота.
- Нудота і блювання, що супроводжується кров’ю.
- Діарея з домішкою крові, що наступає після тимчасово зникає біль.
- Тахікардія серця і інші порушення.
- Непритомність.
Найнебезпечнішим розвитком інфаркту кишечника є перитоніт, який свідчить про те, що калові маси вже знаходяться в черевній порожнині через розрив стінки кишечника.
Захворювання практично не залишає шансів на життя, і для нього характерні такі ознаки:
- страшні болі, які проявляються в різних частинах тіла і посилюються при зміні його положення;
- блювота;
- блідість шкіри і холодний піт по всьому тілу;
- порушення свідомості.
Наявність перитоніту свідчить про прогресивну гангрени кишки, яка, в деяких випадках, позбавляє пацієнта від болю за рахунок всеосяжного некрозу і загибелі нервових закінчень. У пацієнта може спостерігатися повна байдужість до навколишнього середовища і апатія, а мова в цей момент обкладений білим нальотом.
При відсутності яскраво вираженої симптоматики, захворювання протікає поступово і не дає пацієнтові приводів для занепокоєння за рахунок помилково видимого здорового стану.
У деяких випадках випробовуються періодичні болі в животі, що супроводжуються порушенням стільця, але сприймає їх як отруєння або тимчасове розлади шлунка.
Якщо і вийде врятувати пацієнта, то це назавжди залишить відбиток у вигляді інвалідності та відсутності комплексного харчування. Щоб зберегти пацієнту життя, лікування інфаркту кишки повинна початися через два, максимум три години після того, як тромб перекрив брижових артерію.
На цьому етапі пацієнта готують до операції, намагаючись зняти гострий стан медикаментозними препаратами:
- крапельницями з розчинами, які поліпшують кровообіг в кишечнику;
- внутрішньовенними ін’єкціями зі спазмолітиками тільки в тому випадку, якщо тромб утворився на стінці вени, а не перекрив весь посудину;
- плановим прийомом всередину антикоагулянтів і препаратів, що розчиняють тромб.
- дієтотерапія;
- Рецепти народної медицини;
- Нормалізація і корекція звичок, способу життя тощо.
препарати
Причини розвитку недуги
Всі причини виникнення інфаркту кишечника діляться на три групи:
 Тромботичні чинники. Порушення кровообігу в кишечнику виникає внаслідок тромбозу мезентеріальних артерій, які кровопостачають травну систему. Розвиток патологічного процесу в судинах може бути спровоковано порушеннями згортання крові, наявністю серцевої недостатності, травмами і пухлинами кишечника. Ймовірність тромбоутворення зростає на тлі використання деяких лікарських засобів (наприклад, оральних контрацептивів).
Тромботичні чинники. Порушення кровообігу в кишечнику виникає внаслідок тромбозу мезентеріальних артерій, які кровопостачають травну систему. Розвиток патологічного процесу в судинах може бути спровоковано порушеннями згортання крові, наявністю серцевої недостатності, травмами і пухлинами кишечника. Ймовірність тромбоутворення зростає на тлі використання деяких лікарських засобів (наприклад, оральних контрацептивів).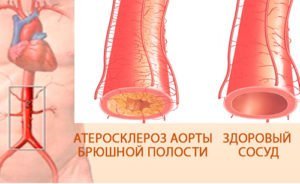 Емболіческіе чинники. Емболи – це патологічні об’єкти, які потрапляють в судини і закупорюють їх просвіт. Як емболів можуть виступати відірвалися фрагменти тромбів, бульбашки повітря, жирові краплі. Емболічний варіант інфаркту кишечника виникає внаслідок атеросклерозу судин, інфарктів, миготливої аритмії, аневризми аорти.
Емболіческіе чинники. Емболи – це патологічні об’єкти, які потрапляють в судини і закупорюють їх просвіт. Як емболів можуть виступати відірвалися фрагменти тромбів, бульбашки повітря, жирові краплі. Емболічний варіант інфаркту кишечника виникає внаслідок атеросклерозу судин, інфарктів, миготливої аритмії, аневризми аорти.- Неокклюзіонние чинники. У третю групу причин входять чинники, безпосередньо не викликають закупорку судин кишечника. Вони пов’язані із загальним порушенням гемодинаміки і зміною роботи серця, що призводить до зниження надходження крові до травної системи. До таких факторів належить зниження серцевого викиду на тлі кровотечі, зневоднення, сепсису або шоку. Неокклюзіонний інфаркт кишечника виникає також при спазмі судин брижі, який часто спостерігається при гіпертонічній хворобі.
інфаркт кишечника

Інфаркт кишечника – це некроз кишкової стінки, пов’язаний з гострим припиненням кровотоку по мезентеріальним судинах внаслідок їх емболії або тромбозу. Характерною ознакою є інтенсивний біль в животі при повній відсутності будь-яких об’єктивних даних під час обстеження пацієнта (живіт м’який, малоболезненний). Для уточнення діагнозу проводиться УЗД і оглядова рентгенографія ОЧП, дуплексне сканування і ангіографія мезентеріальних судин, лапароскопія. Консервативна терапія неокклюзіонних форм патології можлива тільки в перші години захворювання, пізні стадії і інші форми вимагають хірургічного лікування.
Читайте також: Симптоми при ректоцеле (випинання прямої кишки) – головні принципи лікування
Інфаркт кишечника – гостре порушення мезентериального кровообігу з подальшим некрозом кишки і розвитком перитоніту. Дана патологія є однією з серйозних проблем абдомінальної хірургії. Найчастіше емболія, тромбоз, атеросклероз і неокклюзіонная ішемія судин кишечника виникають на тлі важкої патології серця.
У зв’язку зі збільшенням відсотка населення похилого віку та омолодженням серцево-судинної патології інфаркт кишечника зустрічається все частіше (0,63% порівняно з одиничними випадками в кінці минулого століття). Середній вік пацієнтів – 70 років, переважають жінки (понад 60%).
З огляду на солідний вік хворих і масу фонових захворювань, вирішити питання про хірургічної тактики лікування буває досить складно.
Ще однією проблемою є те, що поставити діагноз досить складно, а підтвердити його без проведення ангіографії до операції практично неможливо.
Внаслідок помилкової діагностики затягується передопераційнапідготовка; за цей час відбуваються незворотні зміни в кишці, що призводять до смерті пацієнта.
Ситуація ускладнюється тим, що в останні роки інфаркт кишечника значно омолодився (кожен десятий пацієнт молодше 30 років), а радикальна резекція кишечника в пізній стадії захворювання призводить стійкої інвалідизації.
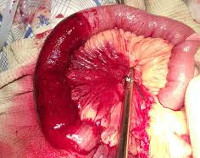
інфаркт кишечника
Все причинні фактори, що призводять до інфаркту кишечника, можна розділити на три групи: тромботические, емболіческіе і неокклюзіонние. Тромботичний варіант патології характеризується тромбозом мезентеріальних артерій (рідше вен) в їх проксимальних відділах.
Найчастіше тромб локалізується в гирлі верхньої брижової артерії. До тромбозу вісцеральних гілок аорти може призводити підвищене згортання крові, поліцитемія, серцева недостатність, панкреатит, травми, пухлини, прийом гормональних контрацептивів.
Емболічний варіант захворювання розвивається при закупорці брижових судин тромбоемболії, які мігрували з проксимальних відділів судинного русла.
Причиною цього найчастіше служать миготлива аритмія, формування пристінкових тромбів на тлі інфаркту міокарда, аневризми аорти, виражені порушення коагуляції.
Після обтурації судини емболії може зміщуватися в дистальні відділи і гілки судини, викликаючи переривчасту, мігруючу ішемію.
Неокклюзіонний вид інфаркту кишки пов’язаний не з обтурацією вісцеральних судин, а зі зниженням припливу крові по ним. Причинами обмеження вісцерального кровотоку можуть бути мезентеріальний тромбоз, зниження фракції серцевого викиду, виражена аритмія, спазм судин брижі, гіповолемія при шоці, сепсис, зневодненні. Фактори з перерахованих трьох груп нерідко комбінуються.
Захворювання може протікати з компенсацією, субкомпенсації і декомпенсацією кровотоку. Крім того, виділяють три послідовні стадії інфаркту кишечника: ішемії, інфаркту та перитоніту. У першій стадії зміни в кишечнику ще оборотні, а клінічні прояви в основному пов’язані з рефлекторними реакціями організму.
У инфарктной стадії відбувається некроз кишечника, деструктивні зміни тривають навіть після відновлення кровотоку. Захисні властивості кишкової стінки поступово слабшають, бактерії починають проникати крізь всі її шари в черевну порожнину. В стадії перитоніту відбувається розпад тканин кишкової стінки, геморрагическое пропотеваніе з розвитком важкої запалення очеревини.
Перша стадія патології (ішемічна) зазвичай триває не більше шести годин. У цей період пацієнта турбують сильні болі в животі, спочатку переймоподібні, потім постійні.
Локалізація болю залежить від того, який відділ кишечника вражений: при ішемії тонкої кишки турбує біль в околопупочной області, висхідній і сліпої кишки – в правій половині живота, поперечно-ободової і низхідній – в лівій половині.
Біль дуже сильна, проте не відповідає отриманим при огляді пацієнта об’єктивними даними. При пальпації живіт м’який, малоболезненний.
Для цього захворювання характерне гостре поява больового синдрому, однак можливо і поступове, іноді двоетапне початок захворювання. Крім болю в животі, хворий може скаржитися на нудоту, блювоту, діарею.
Аускультація живота в початковій стадії виявляє підвищену перистальтику, яка поступово слабшає протягом кількох годин.
У стадіях інфаркту та перитоніту стан хворого прогресивно погіршується. Шкірні покриви бліді, сухі.
Біль поступово слабшає, а при повному некрозі стінки кишечника повністю зникає, що є поганим прогностичним ознакою. Мова сухий, з нальотом.
Живіт роздутий, але оскільки для патології характерно пізню появу симптомів подразнення очеревини, живіт довгий час залишається м’яким.
Патогномонічен симптом Кадьяна-Мондора: при пальпації в черевній порожнині визначається циліндричний щільно-еластичне утворення, малосмещаемое і хворобливе – набряклий ділянку кишки і брижі.
При аускультації черевної порожнини ділянки тимпаніту (дзвінкого звуку над перераздутіе петлями кишечника) чергуються з ділянками притуплення звуку (над некротизованими петлями).
Випіт в черевній порожнині (асцит) може формуватися вже через кілька годин від початку захворювання.
Якщо захворювання прогресує, явища інтоксикації і зневоднення наростають, хворий стає байдужим, апатичним. Навіть якщо почати надання допомоги пацієнту на цій стадії, стан може прогресивно погіршуватися, настає кома, починаються судоми. На заключному етапі хвороби смертність становить майже 100%.
Низька інформованість лікарів догоспітальному етапі про інфаркт кишечника значно ускладнює своєчасну діагностику. Пізнього виявлення даної патології сприяє недостатня оснащеність стаціонарів діагностичним обладнанням (ангіограф, комп’ютерний томограф).
Однак запідозрити інфаркт кишечника можна і за допомогою інших методів дослідження. На УЗД органів черевної порожнини виявляється потовщена стінка кишечника, наявність вільної рідини в черевній порожнині.
Дуплексне кольорове ультразвукове сканування є єдиним достовірним УЗ-методом діагностики тромбозу мезентеріальних судин.
Оглядова рентгенографія органів черевної порожнини інформативна на більш пізніх стадіях, коли стають видні чаші Клойбера, кишкові арки.
Проведення контрастної рентгенографії не рекомендується, так як вона не надає будь-яких цінних для постановки діагнозу даних, але значно затягує етап діагностики.
МСКТ органів черевної порожнини дозволяє провести більш точне дослідження петель кишечника (дає можливість виявити газ в брижі і стінки кишки), а МРТ мезентеріальних судин – оцінити стан судинного русла, виявити тромби і емболії.
Найбільш точним методом дослідження є ангіографія мезентеріальних судин. Дане дослідження рекомендують проводити в двох проекціях – прямий і бічний.
Така методика дозволяє обчислити точну локалізацію патологічного процесу, виявити уражені гілки вісцеральних судин, визначити тактику і об’єм оперативного втручання.
Допомагає в діагностиці та визначенні лікувальної тактики та консультація лікаря-ендоскопіста.
Діагностична лапароскопія дає можливість візуально оцінити стан петель кишечника, виявити деякі патогномонічні для інфаркту кишечника ознаки.
До них відносять зміна кольору кишкової стінки, відсутність пульсації крайових судин, зміна судинного малюнка (поздовжній замість поперечного). Виявлення цих ознак дозволяє виставити показання до ургентної операції навіть при неможливості проведення ангіографії.
Протипоказаннями до лапароскопії є виражене здуття кишечника, наявність великих лапаротомий в анамнезі, вкрай важкий стан пацієнта.
Специфічних лабораторних ознак патології, особливо в початкових стадіях захворювання, не існує.
В загальному аналізі крові у міру розвитку захворювання наростає лейкоцитоз, зрушення лейкоформули вліво. Аналіз калу на приховану кров також стає позитивним на стадії некрозу кишечника.
Деякі автори вказують на підвищення рівня лактату в крові як на специфічний ознака інфаркту кишечника.
Мета лікування – усунення всіх патогенетичних ланок захворювання. Один з основоположних принципів терапії тромбозу мезентеріальних судин – ранній початок фібринолізу.
Однак початок патогенетичного лікування на догоспітальному етапі можливо тільки теоретично, бо цей діагноз практично ніколи не ставиться до госпіталізації пацієнта та обстеження за участю абдомінального хірурга.
Відразу після госпіталізації починають корекцію патології, яка привела до розвитку інфаркту кишечника, одночасно з інфузійної терапією.
Інфузія кристалоїдних і колоїдних розчинів покликана відшкодувати відсутній обсяг циркулюючої крові, відновити перфузію ішемізованих ділянок кишки.
Починаючи кардиотропного терапію, слід відмовитися від використання вазопресорів, так як вони викликають спазм судин брижі і посилюють ішемію. При неокклюзіонной ішемії показано введення спазмолітиків для поліпшення вісцерального кровотоку.
Консервативна терапія виправдана тільки при відсутності у пацієнта ознак перитоніту. Найбільша ефективність досягається при терапії, розпочатої в перші два-три години від появи симптоматики.
Чим довше буде тривати етап консервативного лікування, тим менше шансів на успішний результат, тому етап нехірургічній терапії повинен бути максимально коротким. При відсутності швидкого ефекту проводиться ургентна операція.
Те ж стосується і передопераційної підготовки – чим вона коротше, тим вище шанси на одужання.
Радикальними вважаються лише оперативні втручання на судинному руслі (при наявності показань – в поєднанні з резекцією кишечника).
Ізольована резекція некротизованої кишкової петлі без видалення тромбу з посудини не усуває основний патогенетичний механізм виникнення інфаркту кишечника, а значить – не призводить до поліпшення стану пацієнта.
Якщо оперативне втручання вироблено в терміни більше 24 годин від початку захворювання, лапаротомія в 95% випадків лише констатує незворотні зміни в більшій частині кишечника. Радикальна резекція ураженої кишки в такій ситуації не запобігає смерті хворого.
Якщо була проведена велика резекція кишечника, в післяопераційному періоді пацієнту може знадобитися консультація гастроентеролога для визначення тактики ентерального і парентерального харчування. Іноді такі пацієнти вимагають довічного часткового або повного парентерального харчування за допомогою внутрішньовенного введення вуглеводів, білкових і жирових фракцій.
Прогноз несприятливий, так як захворювання рідко вчасно діагностується, а на пізніх стадіях оперативне лікування часто буває неефективним.
Незважаючи на вдосконалення діагностичних та лікувальних заходів, смертність при різних формах патології досягає 50-100%.
Профілактика інфаркту кишечника полягає в своєчасному лікуванні призводять до нього захворювань (аортальні і мітральні пороки серця, аритмії, атеросклероз, тромбофилии).
Кишковий інфаркт: симптоми, причини, виживаність
- Кишковий інфаркт (або кишкова ішемія) – це стан, який виникає, коли кровоносні судини, які протікають в кишечник, стискаються або вагаються, тим самим зменшуючи або перериваючи кровопостачання органу.
- Кишкова ішемія може виявлятися через широкий спектр ознак та симптомів, що ускладнює надійні прогнози про заподіяний збиток, його причини та прогнозі; однак можна описати деякі з найбільш поширених моделей, які ми побачимо пізніше.
- Найбільш поширена форма кишкового інфаркту, ішемія товстої кишки, виявляється наступними симптомами:
- біль в животі раптова, від легкого до помірного,
- терміново треба випорожнюватися,
- поява протягом 24 годин крові в калі не завжди присутня.
Читайте також: Список препаратів з корисним бактеріями для кишечника і як правильно їх використовувати
Ішемія може в будь-якому випадку вдарити
- тонка кишка,
- товста кишка
- або обидва
і, якщо не лікувати, стати причиною потенційно смертельних ускладнень; тому раптове переривання кровообігу в напрямку кишечника є надзвичайною ситуацією, яка вимагає негайної хірургічної допомоги лікарні.
За останні 50 років відбулася глибока еволюція в підході до цієї патології, і діагностика тепер стала набагато простіше, ніж в минулому; це підвищення обізнаності конкретним і значним чином сприяло ймовірності позитивного прогнозу для пацієнта, навіть якщо, на жаль, це патологія, все ще пов’язана з дуже високим ризиком незворотного пошкодження кишечника і смерті.
- У разі ішемічного коліту (товстої кишки), найбільш поширеної форми інфаркту кишечника, виживаність є рішуче високою;
- в разі інфаркту в тонкій кишці, з іншого боку, виживаність становить приблизно 10% при відсутності своєчасного діагнозу, в той час як навіть в структурах досконалості і після правильного діагнозу виживаність становить приблизно 20-50% в залежності від характеристик серцевий напад (джерело).
причини
Кишечник є складним орган довжиною до 8 м (більше 9, якщо розглядати весь травний тракт), і його функції виходять за рамки простого перетравлення їжі:
- засвоєння поживних речовин,
- видалення волокон і відходів через фекалії,
- перша лінія захисту імунної системи,
- …
Ця множинність завдань вимагає великої кількості кисню і енергії, що забезпечується без переривання щільною мережею кровоносних судин:
- артерії, які несуть багаті киснем молекули крові і енергії,
- вени, які несуть вуглекислий газ і відходи.
Кишкова ішемія виникає, коли артеріальний кровообіг, спрямоване до кишечнику, зменшується або повністю припиняється. Якщо клітини травної системи отримують менше крові, їм не вистачає кисню, вони слабшають і вмирають, завдаючи непоправної шкоди органу.
У більш рідкісних випадках закупорка викликана закупоркою на виході (вени), яка, очевидно, викликає порушення кровообігу навіть до переривання.
Існують різні форми кишкового інфаркту, давайте подивимося їх один за іншим.
Інфаркт товстої кишки (ішемічний коліт)
- Ішемія товстої кишки виникає, коли кровообіг, спрямоване в цю частину кишечника через нижню брижових артерію, сповільнюється або повністю припиняється.
- Це відносно рідкісна форма в загальній популяції, але набагато частіше зустрічається у літніх людей (старше 60 років), де вона є найбільш поширену форму інфаркту кишечника.
- Точна причина зниження прямого кровотоку в товстій кишці не завжди діагностується, але найбільш поширеними є:
- оклюзійні зміни
- тромбоемболічна блокада, часто обумовлена:
- миготлива аритмія ,
- атеросклероз (накопичення жирових відкладень на стінках артерій),
- порушення серцевого клапана,
- сердечний приступ ,
- аневризма черевної аорти.
- кишкова непрохідність, викликана грижею, рубцевої тканиною або пухлиною,
- тромбоемболічна блокада, часто обумовлена:
- неокклюзівние зміни
- гіпотонія (дуже низький кров’яний тиск), часто без симптомів і пов’язана з
- серцева недостатність ,
- основні операції,
- травма
- або шок.
- гіпотонія (дуже низький кров’яний тиск), часто без симптомів і пов’язана з
Гостра брижова ішемія
Гостра брижова ішемія вражає тонку кишку, раптово виявляється болем, яка може бути сильною, і основними факторами ризику є:
- тромбоемболічні причини
- згусток, що утворився десь ще в організмі, який стає причиною закупорки артерії (викликаної, наприклад, застійною серцевою недостатністю, аритмією, інфарктом …), яка є найбільш частою причиною,
- обструкція або згусток, який утворюється в самій артерії,
- згусток, що утворюється в брижових вені,
- знижений кров’яний тиск, що знижує кровопостачання кишечника.
Хронічна брижова ішемія
Хронічна брижова ішемія (або кишкова стенокардія) викликана атеросклерозом, тобто поступовим накопиченням жирових відкладень на стінках артерії. Хронічна брижова ішемія може трансформуватися в гостру брижових ішемію, якщо в одній з уражених артерій утворився тромб.
Брижових венозний тромбоз
Ця форма кишкової ішемії виникає, коли тромб утворюється у вені, яка починається з кишечника (брижова вена). Обструкція цієї вени перешкоджає нормальному кровотоку і виходу з кишечника.
Це рідкісна форма, на яку припадає 5-15% випадків брижових ішемії.
Причину часто шукають в незалежному стані, наприклад:
- гиперкоагуляция (через пухлин, поліцитемії, відсутність факторів згортання, …),
- недавні операції на черевній порожнині,
- сепсис,
- пухлини, здатні перешкоджати проходженню крові при стисненні,
- захворювання травного тракту, такі як виразковий коліт, хвороба Крона, панкреатит або дивертикуліт,
- …
Фактори ризику
З діагностичної точки зору дуже важливо визначити основні фактори ризику в анамнезі, тому що навіть підозра на можливий інфаркт кишечника може врятувати життя.
Фактори, здатні збільшити ризик кишкової ішемії, включають в себе:
- вік (люди старше 50 років більш схильні до),
- наявність серцево-судинних захворювань (серцева недостатність, аритмії, такі як миготлива аритмія),
- історія серцевого нападу і / або інсульту,
- використання ліків, таких як гормональні контрацептиви і молекули, які скорочують або розширюють кровоносні судини, наприклад, деякі з них використовуються для боротьби з алергією і мігренню.
- будь-який фактор ризику розвитку атеросклерозу (куріння, високий кров’яний тиск, діабет, гіперхолестеринемія, ожиріння, дієта з високим вмістом жирів, …),
- суб’єкти з ризиком тромбозу (наприклад, через травму, вимушеного відпочинку, …),
- проблеми коагуляції.
симптоми
- Симптоми можуть з’являтися раптово (гострий інфаркт) або поступово (хронічна ішемія), але насправді немає точної картини, яка могла б привести до певного діагнозу, не кажучи вже про прогнозування прогнозу.
- Найбільш поширеною формою кишкового інфаркту є ішемія товстої кишки, яка зазвичай проявляється в появі раптової легкою або помірною болю в лівій частині живота, що часто супроводжується невідкладною необхідністю дефекації.
- Часто стілець показує яскраво-червону або коричневу кров.
- Прогноз, пов’язаний з цією формою кишкового інфаркту, в більшості випадків є хорошим, але це ситуація, яка вимагає оцінки в лікарні, оскільки може бути важливо швидко втрутитися, щоб уникнути фатальних наслідків.
- У разі гострої неокклюзіонной кишкової ішемії в цілому симптоми переходять на другий план у порівнянні із загальною картиною пацієнта, який може страждати від
- серцева недостатність,
- гіпотонія (низький кров’яний тиск),
- сердечний приступ,
- тяжка серцева аритмія (нерегулярне серцебиття).
Пацієнт в цих умовах часто не відчуває і не відчуває характерною болю в животі.
гостра ішемія
Характерними симптомами кишкового інфаркту є:
- раптовий біль в животі, середньої інтенсивності або навіть дуже сильна
- терміново треба випорожнюватися,
- часті і неконтрольовані напади діареї (іноді дизентерії),
- хворобливий або опухлий живіт,
- наявність крові в калі,
- нудота і / або блювота,
- можливо лихоманка.
хронічна ішемія
Хронічна кишкова ішемія, як правило, пов’язана з тупою (дифузійної) болем в животі, зі спазмами, які можуть початися через 10-30 хвилин після їжі і досягти піку приблизно через 1-3 години.
Біль може поступово посилюватися, до такої міри, що пацієнти змушені пропускати прийом їжі і втрачати вагу. Інші симптоми, які можуть з’явитися, включають:
- біль в животі, який посилюється протягом тижнів і місяців,
- пронос,
- нудота і / або блювота,
- припухлість.
Хронічна кишкова ішемія може перерости в гостру ішемію. В цьому випадку ви можете раптово почати відчувати сильний біль в животі, після декількох тижнів або місяців періодичної болю після їжі.
Коли дзвонити лікареві
Раптова і сильний біль в животі вимагає негайної оцінки в лікарні
Біль зазвичай описується як нестерпна, до такої міри, що вона не дозволяє пацієнтові стояти на місці або будь-яким чином знайти полегшення.
Якщо, з іншого боку, біль в животі помірна і має передбачувані характеристики, наприклад, вона завжди починається відразу після їжі, зверніться до лікаря.
Після першого візиту сімейний лікар призначить візит до фахівця гастроентеролога (лікаря, що спеціалізується на лікуванні розладів травлення) або судинного хірурга (лікаря, який спеціалізується на лікуванні розладів системи кровообігу).
небезпеки
Рання діагностика може дійсно мати значення з точки зору прогнозу і ускладнень, які можуть включати:
- Некроз (смерть) кишкової тканини, якщо пряме кровообіг в кишечнику повністю припиняється.
- Стеноз товстої кишки, якщо ішемія залишає шрами, слід лікувати більш-менш інвазивних способом, грунтуючись на еволюції в наступні 12-24 місяці.
- Серйозні інфекції (перитоніт).
Близько 20% пацієнтів з ішемічним колітом можуть відчувати хронічну форму, що характеризується частими інфекціями, діареєю з кров’ю, втратою ваги і хронічним болем в животі; лікування в цих випадках чисто хірургічне, з видаленням ураженої ділянки.
На жаль, це може привести до смертельного результату, з передбачуваною смертністю в такий спосіб
- ішемічний коліт
- НЕ гангренозний 6%,
- гангренозная 50-75% (100% при відсутності операції)
- брижова ішемія
- венозний тромбоз в 32% випадків,
- артеріальна емболія в 54% випадків,
- артеріальний тромбоз 77%,
- неокклюзіонная ішемія 73%
діагностика
Кишковий інфаркт є лише невеликий відсоток причин раптової появи болю в животі, що часто ускладнює постановку правильного діагнозу; Під час медичного обстеження велике значення мають будь-які фактори ризику, які можуть призвести лікаря до термінового призначенням діагностичних досліджень:
- аналізи крові,
- колоноскопія,
- УЗД,
- методи візуалізації (КТ, магнітний резонанс, …),
- ангіографії.
КТ, проведена до і після перфузії внутрішньовенного контрастного речовини, ймовірно, є контрольне обстеження для діагностики інфаркту кишечника.
У деяких випадках, коли підозра сильне, проводиться пошукова операція з виявлення і видалення пошкоджених тканин. Пошукова хірургія дозволяє проводити діагностику і терапію протягом однієї процедури.
Догляд і терапія
При інфаркті кишечника, який вражає тонку кишку, важливо, щоб діагноз був сформульований як можна швидше:
- якщо оклюзія викликана тромбом, можна зробити антикоагулянтну і тромболітичну лікування,
- в той час як у випадку пацієнтів з неокклюзівной ішемією (наприклад, викликаної зниженням тиску) необхідно втрутитися, щоб відновити нормальне кровопостачання органу за допомогою корекції тиску або інших залучених факторів.
У разі пізньої діагностики, після 6-8 годин, екстрена хірургія є єдиним життєздатним підходом; мета полягає в тому, щоб якомога швидше визначити ділянку кишечника, на який впливає скорочення кровотоку, розрізняючи їх завдяки кольору, який поступово перетворюється зі звичайного рожевого в більш інтенсивний (фіолетовий, чорний), ознака більш-менш пошкодження тканин просунутий.
Після виявлення необхідно відновити кровообіг і, при необхідності, видалити ділянки кишечника з непоправних пошкодженням.
У разі кишкового інфаркту товстої кишки наявність надлишкової кровоносної мережі забезпечує більш високу межу втручання, і часто можна уникнути інвазивності операції, оскільки ми часто спостерігаємо поступовий перехід від гострого епізоду до хронічної форми з подальшим адаптація тканин. У цих випадках він може вилікуватися мимовільно без будь-якої терапії, за винятком можливого використання антибіотиків в разі інфекції і точного призначення, пов’язаного з поліпшенням способу життя, щоб уникнути можливих рецидивів.
Якщо тести припускають наявність порушення згортання крові, пацієнт повинен залишатися в антикоагулянтної терапії назавжди.
Читайте також: Раціон при синдромі подразненого кишечника – основні принципи харчування
профілактика
Ви можете зменшити ризик кишкової ішемії, змінивши свій спосіб життя, щоб запобігти атеросклерозу:
- Дотримуйтеся дієти, багату фруктами, овочами і цільними зернами. обмежений
- Не палити Якщо ви курите, попросіть свого лікаря допомогти вам припинити, наприклад, психологічну допомогу, ліки і продукти, які замінять нікотин.
- Як здійснювати на регулярній основі. Намагайтеся рухатися хоча б півгодини майже кожен день.
- Тримайте свою вагу під контролем і схуднути в разі потреби.
- Тримайте під контролем інші проблеми зі здоров’ям. Якщо ви страждаєте від гіпертонії, високого рівня холестерину або інших захворювань, які призводять до атеросклерозу, постарайтеся тримати їх під контролем разом з лікарем.
схоже
Порівняно нове захворювання інфаркт кишечника – серйозна загроза для життя
Якщо відбувається закупорка артерій брижі через тромбозу, спазму або емболії, то розвивається некроз стінки – інфаркт кишечника.
Він супроводжується сильним болем у животі, але відсутня болючість при пальпації. Це важке захворювання можна лікувати медикаментами в перші 3 – 6 годин формування, а потім потрібна операція.
Через рідкісний діагностування відзначається висока смертність пацієнтів.
Чи буває інфаркт тонкого і товстого кишечника
Брижа формується з складки плівки, що вистилає черевну порожнину – очеревини. У ній проходять нерви, артерії, венозні і лімфатичні мережі. За допомогою брижі тонкий і товстий кишечник кріпляться до задньої стінки живота.
Зовсім недавно (в лютому 2017 року) встановлено, що брижі є повноцінним органом травної системи, який має неподільне будова, тому при локальному пошкодженні порушується функціонування всіх інших частин.
Якщо мезентеріальні (брижових) артерії перестають живити кишечник, то виникає гостре порушення кровотоку – некроз з наступним перитонітом (запаленням очеревини).
Найчастіше хворіють люди похилого віку після 65 років, але подібні випадки стали більш поширеними і серед молоді . Кожен десятий хворий не досяг тридцятирічного віку.
Це пояснюється тотальним омолодженням хвороб судин через неправильний спосіб життя.
Інфаркт кишечника вважається однією з складних патологій з кількох причин:
- прояви нагадують такі запальний процес або кишковий спазм;
- супроводжується тільки болем у животі, ступінь якої важко оцінити;
- для встановлення діагнозу і призначення операції потрібно інструментальна діагностика;
- обстеження проводиться через час;
- операція на стадії некрозу веде до інвалідності;
- рівень смертності коливається від 65 до 100 відсотків.
Рекомендуємо прочитати статтю про те, що являє собою інфаркт міокарда і про його наслідки. З неї ви дізнаєтеся, що таке інфаркт міокарда, його симптоми, причини і типах патології, а також про те, як обчислити інфаркт, його лікуванні та подальшої реабілітації.
А тут докладніше про те, які основні ускладнення інфаркту міокарда та заходи щодо їх попередження.
причини розвитку
Всі фактори, які сприяють кишковому інфаркту, діляться на тромбоз, емболію і неокклюзіонние (без закупорювання судин). Не завжди в розвитку хвороби бере участь тільки одна причина, частіше вони комбінуються.
тромбоз
Закупорка кров’яним згустком відбувається в гирлі артерії брижі, вени уражаються рідко. Це відбувається при наступних станах:
- хвороби крові – висока згортає активність, поліцитемія (злоякісне утворення клітин крові);
- недостатність скоротливої здатності серця;
- запалення підшлункової залози;
- травми живота;
- пухлини органів черевної порожнини або метастази з новоутворень органів травлення, матки, сечового міхура, простати;
- тривалий прийом таблеток з гормонами, в тому числі і протизаплідних.
емболія
Ембол, який перекриває судину, утворюється при захворюваннях серця – мерехтінні передсердь, інфаркті міокарда (пристінковий тромб), аневрізматіческого розширенні аорти. Особливістю таких станів є те, що після закупорки тромбоемболії пересувається в зворотному напрямку і викликає періодичне полегшення кровотоку. Формується мігруюча ішемія кишкової стінки.
ембол
Неокклюзіонное поразку
Такий вид хвороби пов’язаний не з закупоркою (окклюзией) судини, а розвивається через зменшення кровотоку. До цього призводить спазм артерій або недостатнє надходження крові при падінні нагнетательной функції серця, тяжкими порушеннями ритму, зневодненні, кровотечі, септичному процесі, шоковому зниженні артеріального тиску.
Стадії і види хвороби
Інфаркт кишечника може мати компенсований або субкомпенсований стан кровотоку, важкі форми протікають з повною декомпенсацією. Крім цього виділені 3 послідовні стадії хвороби, оборотної з яких вважається тільки перша:
- Ішемія – прояви мають рефлекторне походження.
- Інфаркт – тканину стінки руйнується, некроз триває і після відновлення припливу крові, порушується захисний шар, що сприяє проникненню мікробів через всі оболонки кишечника в черевну порожнину.
- Перитоніт – кишечник через розпад тканин стає проникним для рідини і крові, вони накопичуються в порожнині живота, приводячи до дуже важкого запального процесу.
Ознаки та симптоми захворювання
Стадія початковій ішемії триває близько 5-6 годин з моменту припинення харчування тканин. Пацієнта турбує інтенсивний біль, але при огляді живіт залишається м’яким, при натисканні хворобливість слабка , що призводить до відстроченої діагностиці захворювання, в більшості випадків виникає припущення про кишковому розладі.
Інтенсивний біль в животі
Найчастіше симптоми розвиваються гостро і безперервно наростають, але у деяких хворих вони на час зникають, а потім відновлюються. Нудота і блювання, пронос зустрічаються, але рідше, ніж при запальному процесі.
На початковій стадії можливо прослухати виражені кишкові шуми з-за активних скорочень.
При подальшому прогресуванні формується некроз і перитоніт. Вони проявляються такими симптомами:
- шкіра суха, бліда;
- біль стихає, що свідчить про руйнування тканин;
- язик сухий, є наліт на поверхні;
- живіт м’який, роздутий;
- при тому, що промацує виявляють щільний циліндр, він мало зміщується, чутливий при натисканні, являє собою набряклі тканини;
- над зоною некрозу перкуторний звук (при простукуванні) притупляється.
При наростанні інтоксикації, зневоднення (через перехід рідини в черевну порожнину) хворий втрачає сили, стає байдужим до навколишнього, розвивається коматозний стан, судомний синдром. У цей час будь-яка медична допомога неефективна, і смертність пацієнтів практично стовідсоткова.
методи діагностики
У дільничних лікарів рідко виникає підозра на кишковий інфаркт, а його пізнє виявлення призводить до важких проявів хвороби. Для діагностики хвороби потрібно провести:
- УЗД черевної порожнини. Показує потовщення стінки, скупчення рідини. ПріУЗІ черевної полостідуплексном скануванні можна виявити тромбоз судин брижі.
- Рентгенографія. На пізніх стадіях виникають «чаші» і «арки» з петель кишечника. Контрастування не має діагностичної цінності, воно не передає інформацію про кровотоці в брижі.
- КТ, МРТ. Дають можливість підтвердити зниження припливу крові, зони змертвіння, наявність перешкод в судинах.
- Ангіографія. Допомагає візуалізувати кровоносне русло і визначити вид операції.
- Лапароскопія. Досліджує стан кишкових петель, показує зміну їх кольору, зниження пульсації судин, видозміна малюнка артеріальної і венозної мережі. Протипоказана при важкому стані хворого.
- Аналіз крові – лейкоцитоз, зрушення формули вліво (активний запальний процес) з’являється тільки на етапі перитоніту, підвищується вміст молочної кислоти в крові.
- Аналіз калу – з’являється прихована кров при руйнуванні тканин кишечника.
Дивіться на відео про те, що таке інфаркт кишечника:
Лікування інфаркту кишечника
Оптимальним методом є розчинення тромба з допомогою фибринолитиков (Урокіназа, Стрептокиназа). На жаль, цей метод використовується вкрай рідко через пізню діагностику.
Якщо пацієнт все ж госпіталізований, а діагноз вдалося підтвердити, то починають інфузійну терапію за допомогою розчинів електролітів – фізіологічний, Рінгера, калію, а також глюкози і Рефортану.
При наявності судинного спазму застосовують Риабал, Но-шпу.
Медикаменти можуть призначатися лише за відсутності запалення очеревини, в більшості випадків цей етап припадає скоротити або відразу ж відправити хворого на операцію.
Для відновлення кровотоку потрібно знайти ділянку закупорки і витягти тромб або ембол, провести ангіопластику. Якщо цього не зробити, то резекція (видалення) частини кишечника не дасть ефекту, до неї вдаються, якщо виявлені зони змертвіння тканин.
Якщо з часу виникнення ішемії пройде більше доби, то порушення стають незворотними на значному протязі кишки, тому навіть її видалення нічим не допоможе. При виконанні резекції на великій ділянці пацієнтів можуть довічно перевести на харчування через внутрішньовенні крапельниці з білками, вуглеводами і жирами.
Рекомендуємо прочитати статтю про інфаркт з симптомами гастриту або абдомінальної формі патології. З неї ви дізнаєтеся про типи атипового перебігу некрозу серцевого м’яза, клінічних симптомах і профілактиці абдомінальної форми, а також про правила постановки діагнозу інфаркту міокарда, лікуванні його гострої форми в перші 48 годин.
А тут докладніше про те, як виникає і лікується тромбоз мезентеріальних судин.
прогноз
У більшості пацієнтів прогноз для одужання і життя несприятливий. Хороші результати можуть бути отримані тільки при початку інтенсивної терапії в перші 3 – 5 годин від моменту зниження кровотоку по судинах брижі. Навіть після успішно проведеної операції багато хворих стають інвалідами.
Інфаркт кишечника виникає при порушенні харчування тканин внаслідок обмеження надходження крові по судинах брижі .
До цього можуть призвести: утворення тромбу, закупорка емболом, спазм або низький артеріальний тиск. Типовою ознакою хвороби є сильний біль при м’якій і безболісною черевній стінці.
Для постановки діагнозу потрібне термінове інструментальне обстеження.
Найбільш інформативними вважаються методи томографії та ангіографії, а й за допомогою звичайного УЗД можна визначитися з тактикою лікування. Медикаменти ефективні в перші години на стадії оборотних поразок, в подальшому допомогти може тільки операція. Через пізнє виявлення прогноз несприятливий у більшості пацієнтів.